Protesi al ginocchio
Protesi al ginocchio
Il ginocchio è una parte anatomica molto delicato e complesso, ricopre un ruolo fondamentale nella stabilità del nostro corpo e nell’atto del camminare. Per diminuire l’attrito tra le diverse estremità entrano in gioco la Cartilagine (riveste i capi articolari facendo da “ammortizzatore”) e il Liquido Sinoviale che mantiene lubrificato l’articolazione.
Quando i trattamenti conservativi e fisioterapia non portano ad un effettivo beneficio in termini di dolore o miglioramento nei movimenti per il paziente, è plausibile proporre un intervento chirurgico.
Molte volte non dipende tanto dall’età del paziente, ma dalle sue condizioni per effettuare l’impianto della protesi al ginocchio (dolore insopportabile, non riesce più a camminare, patologia è invalidante). Se si tratta di persone giovani, la protesi potrebbe essere l’unica soluzione per riprendere tutte le attività della vita quotidiana.
Quando è necessario intervenire?
Quando ci si rende conto che il ginocchio è stato danneggiato a causa di malattie degenerative (es. artrosi), è necessario ricorrere all’intervento per inserire la protesi, per garantire la diminuzione del dolore articolare e risolvere problematiche di movimento. I sintomi più comuni sono: dolore, gonfiore e scarsa mobilità articolare.
- Entità LIEVI. I sintomi sono modesti e con le opportune contromisure di tipo conservativo, come la fisioterapia o l’uso di antinfiammatori, si possono ottenere ottimi risultati.
- Entità GRAVI. Quando i danni sono gravi da rendere impossibile qualsiasi attività quotidiana, la chirurgia, offre diverse possibilità come la protesi al ginocchio.
Le cause più frequenti
Le cause più comuni, che richiedono l’intervento di protesi, sono:
- Osteoartrosi. Quella più comuni, caratterizzate dal consumo per sfregamento continuo della cartilagine, detta anche \”artrosi da usura\”.
- Artrite reumatoide. Si tratta di una malattia autoimmune.
- Osteoartrosi. Artrite reumatoide ed emofilia che determinano un danno articolare nel tempo.
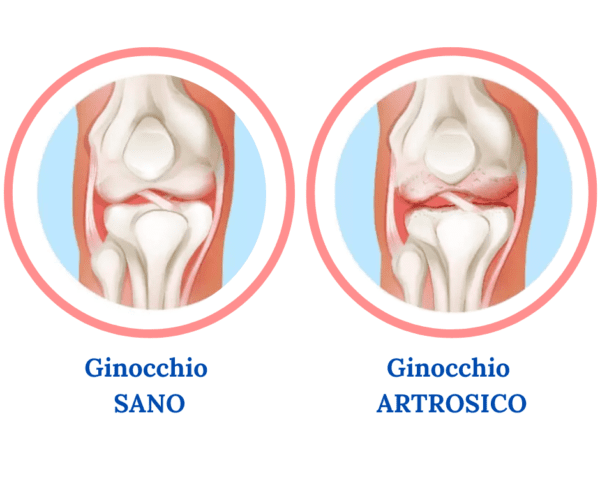
Infine, è importante sapere che le protesi non durano in eterno e che ci sono alcuni fattori possono incidere sulla loro effettiva durata. Nei prossimi articoli vedremo quanto può durare la protesi.

















